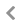糖尿病性足潰瘍の病態と治療
糖尿病性足潰瘍の病態は、大きく以下の3つに分けられます。
①感染
糖尿病による代謝障害により、感染防御に関わる機能が低下するため易感染性となります。また神経障害により感染による痛みを感じにくく、重症な感染症に至りやすくなります。熱が出た・足が臭うなどの症状が出るまで赤く腫れ上がった足に気づかない方も少なくありません。治療としては、感染した組織を取り除く外科的治療(デブリードマン)と抗菌薬の投与です。急性の感染症の場合は緊急性があり、時にガス壊疽など生命に関わる重症感染症を引き起こします。慢性に骨髄炎などの深部感染症を呈することもあり、この場合手術による切除以外の根本的な治癒は困難です。慢性感染症でもフォロー中に急性の経過となり、急を要することがあります。踵骨・足関節より上の壊疽や骨髄炎・重症感染症に至ると、下肢での切断を余儀なくされることがあります。
②神経障害
糖尿病の三大合併症のひとつが神経障害です。糖尿病の発症から10~15年で、糖尿病に罹患した患者さんの半数近くが末梢神経障害を併発するといわれています。知覚神経障害では足の感覚鈍麻やしびれ・こむら返りが生じます。自律神経障害では発汗が減少し、皮膚が乾燥して荒れやすくなります。神経は血管の調節も担っているので、血流の低下も招きます。これらの原因が相まって、クロウトウ・ハンマートウ・外反母趾や内反小趾・シャルコー変形など足趾や足の変形を来たし、骨突出部に圧がかかることでタコができやすくなります。感覚障害があるため、このタコから容易に骨に至るようなきずになります。治療としては、適切なインソール(中敷き)を用いて免荷し、タコは医療者によって適宜削ります。趾がぶつかり合ってしまう場合はフォームや綿花を挟んで食い込みの圧を和らげます。タコの下にきずができた場合はすぐにタコを削ってきずを開放し、感染が広がるのを防ぐ必要があります。シャルコー変形の急性期ではギプス固定し足の免荷を図ります。感覚鈍麻により、感染や骨折が知らないうちに進行する可能性に常に注意しなければなりません。
③虚血
主幹動脈の動脈硬化・石灰化病変や微小血管障害が原因となります。知覚障害のない患者では、虚血による著しい疼痛や歩行時の痛みによって潰瘍・壊疽に至る前に末梢動脈疾患に気づきますが、糖尿病患者さんでは突然足趾が壊死して気づかれることがあります。治療としては血行再建が必要です。循環器内科で行う血管内治療(カテーテル治療)は近年飛躍的な進化を遂げ、従来治療が困難だった病変への安全な治療や再発を抑えるような機器が使用可能となっています。侵襲は比較的低く局所麻酔で行えますが、膝下病変の場合7割が3ヶ月で再狭窄すると言われており、長期開存は得にくい治療です。血行再建術の後、軟膏治療や傷を閉じる手術を行います。
糖尿病性足潰瘍の病態
足切断の可能性
<治療の方向性を決める分類>
切断に至る可能性がある足虚血の分類は以前からありました。しかし糖尿病を基礎疾患にもつ虚血患者さんが増加し、従来の痛みや壊疽のみで判断する単純な虚血の分類では不十分になってきました。また前述のように虚血が高度でなくても感染で切断に至る例も多く、虚血のみで定義された分類では自然予後が悪い方を特定しきれませんでした。そこで2014年にアメリカ血管外科学会できずの広がりと感染の状況を考慮し提唱されたのがWIfI分類です。
WIfI分類
この3つの分類を組み合わせることで、診断1年後の大切断率・血行再建の必要性が5つの臨床ステージに分類されます。治療の方針の決定や予後について評価しやすくなりました。
足や体を守る外来
足は私たちの生活を支える重要な存在であり、第2の心臓と言われているほどです。というのも、足を使って歩くことで下半身の筋肉を収縮させ、ポンプのように全身の血液をめぐらせているからです。その機能が十分に働かないと、血のめぐりが悪くなり、様々な問題を引き起こします。だからこそしっかりとしたケアが必要となるのですが、ついついなまけがちになってしまいます。手が届きにくかったり、良く見えなかったり、爪が厚く硬すぎたり、などなど、なんとなくそのままにしてしまい、悪化することが多々あります。
糖尿病、閉塞性動脈硬化症(ASO)などの病気や血液透析患者さんが増加している現在、20秒から30秒に1本のペースで足が切断されているほど深刻な状況です。アメリカには「足病医」という足を専門に治療する医師がいるのですが、日本には足を専門にしているドクターがかなり少数です。したがって、いざ足に変化を感じても、「何科を受診すればいいのか」「どのタイミングで受診すればいいのか」などわかりにくいのが現状です。したがって当院では、足潰瘍に対する「予防」「啓蒙」「治療」「再発予防」を行う目的で、【足みまもり外来】を整備しました。
フットケアや足に関する専門医との協力
【予防】
潰瘍を起こさないようにする足を管理する、看護師主体のフットケア
【皮膚のコンディション】
水虫の感染や皮膚の乾燥などの皮膚トラブルを解決する、皮膚科
【糖尿病】
合併している糖尿病を治療する、糖尿病内科
【血管】
足に血流が不足している場合に血管治療を行う、循環器内科
透析管理が必要な場合に担当する、腎臓内科
血管のバイパス手術を行う、心臓血管外科
【潰瘍】
潰瘍の治療を行う、形成外科
【再発予防】
足の形にあった靴や装具、義肢・装具
足をみまもる専門職「オブリゲーター」
我々は、これらのチームを統括し、足の治療にオブリゲーション(責任)を持って担当する医師を、オブリゲーターと呼んでおります。オブリゲーターは状態の評価(血流の評価、感染の有無、神経障害の有無、静脈うっ血の有無)、他科との連携の指揮、傷の治療を行い、治療全体に責任を持って統括し、足をしっかりと「みまもり」ます。
診察、検査、治療、手術
下肢の切断を回避することは、生命予後をも改善します。人生の最後まで、しっかりと自分の足で歩くために、足から全身を診ることが重要です。足の障害を予防し、いつまでもご自身の足を健康に保てるよう、チームでみまもります。
(初診希望の患者さんは、毎週木曜日の午後2時から3時の間に形成外科外来にお越しください。予約は不要ですが、通院中の病院の紹介状やレントゲン写真などがございましたら、ご持参ください。)
糖尿病性足潰瘍
「足潰瘍治療チーム」の説明はこちら
「足みまもり外来」の外来担当表はこちら